
Профильная школа
бронхиальной астмы
Цели школы бронхиальной астмы :
1. Дать пациенту представление о его заболевании, рассказать о возможностях лечения бронхиальной астмы сегодня.
2. Дать возможность пациенту оценить тяжесть своего состояния и адекватность противоастматического лечения.
3. Научить пациента самостоятельно распознавать приближающееся ухудшение в течении астмы , предотвращать его.
4. Научить пациента самостоятельной помощи при развившемся приступе астмы.
5. Объяснить назначение таких приборов индивидуального пользования, как спейсер и пикфлоуметр.
6. Помочь пациенту точно выполнить рекомендации специалистов клиники астмы, ведь от этого будет зависеть полнота успеха противоастматического лечения.
Определение астмы и современные принципы лечения бронхиальной астмы.
Астма - хроническое воспалительное заболевание дыхательных путей, проявляющееся приступами удушья, одышкой (с преимущественным затруднением выдоха), кашля.
Надо отметить, что такой взгляд на астму, как на воспалительное заболевание, сформировался чуть более 15 лет назад. Именно это позволило добиться прорыва в лечении бронхиальной астмы. До этого астма рассматривалась, как бронхообструктивное заболевание с соответствующим подходом к лечению: назначались препараты, направленные, в основном, на снятие бронхоспазма. Такое лечение приводило к быстрому прогрессированию астмы и инвалидизации пациентов.
Как только пульмонологи решили направить свои усилия не на снятие бронхоспазма, а на его причину – воспаление на слизистой бронхов, астма сразу стала контролируемой. Однако, 15-ти с небольшим лет оказалось мало, чтобы все наши доктора успели ознакомиться с новыми взглядами на астму и подходами к лечению астмы. Поэтому и сегодня я получаю пациентов, которые даже не подозревают о том, что для лечения астмы есть еще что-то, кроме бронхорасширителей ( беротек, беродуал, венталин, сальбутамол, астмопент, эуфиллин и его производные). Хуже того, доктора, неудосужившиеся ознакомиться с новыми достижениями в области астмы, еще и запугивают пациентов вредом от новых противовоспалительных препаратов. Но мы с Вами постараемся быть на переднем крае новых достижений в лечении астмы. И если Международный консенсус по бронхиальной астме, принятый в 1993 году нацеливает на борьбу с воспалением, как на причину бронхообструкции при астме, то мы постараемся воздействовать на причину воспаления. Именно для этого в клинике разработана специальная иммунологическая программа, позволяющая выявлять причину воспаления (а не повод – аллерген) и эффективно бороться с ней.
Правильно ли у Вас подобрано противоастматическое лечение?
При правильном лечении астмы:
– нет потребности в вынужденных приемах бронхорасширителей (беротек, венталин, эуфиллин), т.е. астма контролируема;
– пациенту с астмой незачем госпитализироваться, он не тревожит «скорую помощь»;
– прием базовых противоастматических препаратов планово ступенчато сходит на нет;
– и, главное, пациент ведет полноценную активную жизнь, чувствует себя здоровым, ни в чем себя не ограничивает из-за астмы.
При неправильном лечении астмы:
– периодически возникает потребность в вынужденном приеме бронхорасширителей из-за астматических приступов. Если Вы пользуетесь ингаляторами типа беротека 4-5 раз в день, Вы в одном шаге от госпитализации по «скорой». Если более 4-5 раз в день, в любой момент может случиться непоправимое;
– периодически Вы самостоятельно не справляетесь с астматическими приступами и вынуждены вызывать «скорую помощь» и даже госпитализироваться;
– потребность в противоастматических ингаляторах растет, астма прогрессирует;
– Вы ограничены во всем, речь может идти об инвалидности, астма не дает Вам забыть о себе ни на минуту.
Знайте, сегодня такое положение с астмой не имеет право на жизнь.
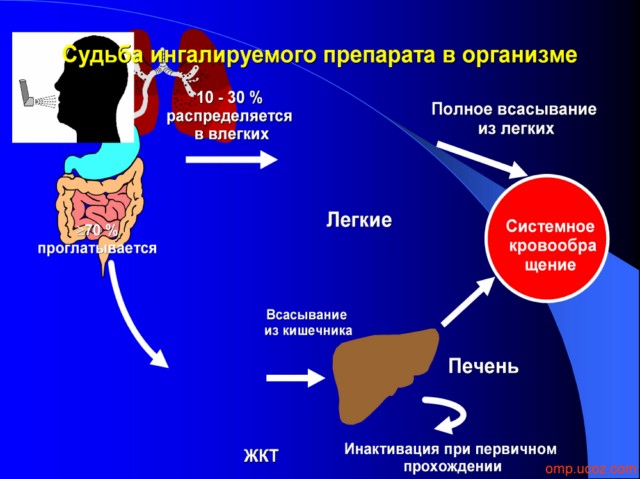
Препараты , используемые для лечения бронхиальной астмы.
Цели школы бронхиальной астмы :
1. Дать пациенту представление о его заболевании, рассказать о возможностях лечения бронхиальной астмы сегодня.
2. Дать возможность пациенту оценить тяжесть своего состояния и адекватность противоастматического лечения.
3. Научить пациента самостоятельно распознавать приближающееся ухудшение в течении астмы , предотвращать его.
4. Научить пациента самостоятельной помощи при развившемся приступе астмы.
5. Объяснить назначение таких приборов индивидуального пользования, как спейсер и пикфлоуметр.
6. Помочь пациенту точно выполнить рекомендации специалистов клиники астмы, ведь от этого будет зависеть полнота успеха противоастматического лечения.
Определение астмы и современные принципы лечения бронхиальной астмы.
Астма - хроническое воспалительное заболевание дыхательных путей, проявляющееся приступами удушья, одышкой (с преимущественным затруднением выдоха), кашля.
Надо отметить, что такой взгляд на астму, как на воспалительное заболевание, сформировался чуть более 15 лет назад. Именно это позволило добиться прорыва в лечении бронхиальной астмы. До этого астма рассматривалась, как бронхообструктивное заболевание с соответствующим подходом к лечению: назначались препараты, направленные, в основном, на снятие бронхоспазма. Такое лечение приводило к быстрому прогрессированию астмы и инвалидизации пациентов.
Как только пульмонологи решили направить свои усилия не на снятие бронхоспазма, а на его причину – воспаление на слизистой бронхов, астма сразу стала контролируемой. Однако, 15-ти с небольшим лет оказалось мало, чтобы все наши доктора успели ознакомиться с новыми взглядами на астму и подходами к лечению астмы. Поэтому и сегодня я получаю пациентов, которые даже не подозревают о том, что для лечения астмы есть еще что-то, кроме бронхорасширителей ( беротек, беродуал, венталин, сальбутамол, астмопент, эуфиллин и его производные). Хуже того, доктора, неудосужившиеся ознакомиться с новыми достижениями в области астмы, еще и запугивают пациентов вредом от новых противовоспалительных препаратов. Но мы с Вами постараемся быть на переднем крае новых достижений в лечении астмы. И если Международный консенсус по бронхиальной астме, принятый в 1993 году нацеливает на борьбу с воспалением, как на причину бронхообструкции при астме, то мы постараемся воздействовать на причину воспаления. Именно для этого в клинике разработана специальная иммунологическая программа, позволяющая выявлять причину воспаления (а не повод – аллерген) и эффективно бороться с ней.
Правильно ли у Вас подобрано противоастматическое лечение?
При правильном лечении астмы:
– нет потребности в вынужденных приемах бронхорасширителей (беротек, венталин, эуфиллин), т.е. астма контролируема;
– пациенту с астмой незачем госпитализироваться, он не тревожит «скорую помощь»;
– прием базовых противоастматических препаратов планово ступенчато сходит на нет;
– и, главное, пациент ведет полноценную активную жизнь, чувствует себя здоровым, ни в чем себя не ограничивает из-за астмы.
При неправильном лечении астмы:
– периодически возникает потребность в вынужденном приеме бронхорасширителей из-за астматических приступов. Если Вы пользуетесь ингаляторами типа беротека 4-5 раз в день, Вы в одном шаге от госпитализации по «скорой». Если более 4-5 раз в день, в любой момент может случиться непоправимое;
– периодически Вы самостоятельно не справляетесь с астматическими приступами и вынуждены вызывать «скорую помощь» и даже госпитализироваться;
– потребность в противоастматических ингаляторах растет, астма прогрессирует;
– Вы ограничены во всем, речь может идти об инвалидности, астма не дает Вам забыть о себе ни на минуту.
Знайте, сегодня такое положение с астмой не имеет право на жизнь.
Препараты , используемые для лечения бронхиальной астмы.

Разделим их на две группы:
1 группа. Используется, в основном, для снятия астматического приступа. Это уже известные Вам бронхорасширители в ингаляционной форме (беротек, беродуал, вентолин, сальбутамол, астмопент и еще некоторые редко используемые) и таблетированной (или капсулированной) форме (эуфиллин, теофедрин, теопек, теотард).
Вы уже знаете, что вынужденная потребность в этих препаратах означает неадекватность базовой противоастматической терапии, а передозировка ингаляционных бронхорасширителей может привести к тому, что бронхи перестанут на них отвечать. В такой ситуации пациент может умереть с зажатым в зубах беротеком. А я еще раз напоминаю, что правильно лечащийся пациент с астмой живет долго и счастливо, а умирает (поскольку люди все же смертны) от причин, не имеющих никакого отношения к астме. Частое употребление препаратов группы эуфиллина ведет к неблагоприятному действию на сердечную мышцу.
2 группа. Используется для базового лечения бронхиальной астмы. Именно эти препараты подавляют воспалительный процесс в бронхах и, тем самым, предотвращают готовность к бронхоспазму (астматическому приступу) т.е. берут астму под контроль. Сюда относят:
1) Стероидные противовоспалительные ингаляторы и турбухалеры (фликсотид, пульмикорд, беклазон, бекотид)
2) Бронхорасширяющие ингаляционные препараты длительного действия с собственным противовоспалительным эффектом (серевент, оксис)
3) Комбинированные препараты, включающие в себя 1) и 2) (серетид, симбикорт)
4) Нестероидные противовоспалительные ингаляционные препараты (тайлед, интал)
5) Антилейкотриеновые препараты (сингуляр)
Правильно подобранная комбинация из этих препаратов остановит астму, возьмет ее под контроль. А если к этому добавить иммунологическое лечение, мы повернем астму вспять.
Часто пациенты боятся ингаляционных препаратов, рассматривая их как непреложный атрибут тяжелой астмы. А ведь лекарство в ингаляционной форме – это препарат местного действия (как мазь для кожи, так ингалятор – для слизистой бронха). И это здорово, когда можно обойтись местными препаратами (ведь Вы не боитесь мазей). К тому же никто не собирается оставлять Вас на этих ингаляторах надолго.
Заметьте, мы нигде не упоминаем о системных (принимаемых внутрь) гормональных препаратах. Их нет в нашем лечении. Более того, даже если Вы получаете эти препараты много лет, первое, что мы постараемся сделать, это увести Вас от них.
Характерная ошибка:
2 группа препаратов не предназначена для снятия астматического приступа (бронхоспазма). Для этого нужны препараты из 1-ой группы, а при некупируемом ингаляционными препаратами астматическом приступе требуется системные стероидные гормоны в таблетках или инъекциях. Но если дело дошло до этого, Вы точно не правы.
Пикфлоуметр и астма.
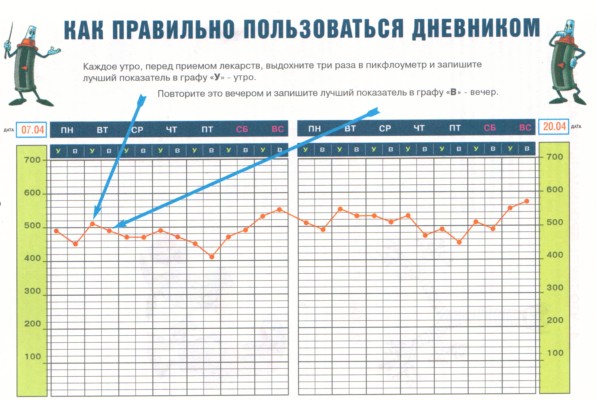
Зачем нужна пикфлоуметрия?
 Пикфлоуметр – индивидуальный прибор для самоконтроля при бронхиальной астме. Позволяет контролировать правильность лечения, снижает потребность в частых консультациях врача, предупреждает пациента об ухудшении состояния раньше, чем он это почувствует, и необходимости скорректировать лечение. Соответственно, пикфлоуметр должен иметь каждый пациент с бронхиальной астмой.
Пикфлоуметр – индивидуальный прибор для самоконтроля при бронхиальной астме. Позволяет контролировать правильность лечения, снижает потребность в частых консультациях врача, предупреждает пациента об ухудшении состояния раньше, чем он это почувствует, и необходимости скорректировать лечение. Соответственно, пикфлоуметр должен иметь каждый пациент с бронхиальной астмой.
Ваш пикфлоуметр измеряет максимальную скорость выдоха (пиковая скорость выдоха ПСВ). Каждое утро, перед приемом лекарств, выдохните три раза в пикфлоуметр и запишите лучший показатель в дневник. Повторите это вечером.
Если колебания в показаниях пикофлоуметрии составляют не более 15%, значит, Ваша астма под контролем и можно обсудить с лечащим врачом снижение доз ингаляционных препаратов (под контролем пикфлоуметрии).
Если пикфлоуметрия ухудшается, следует прибегнуть к рекомендациям врача, рассчитанным на этот случай.
Спейсер и астма.
Спейсер – индивидуальный прибор, облегчающий ингаляционную терапию при бронхиальной астме.
Использование ингаляционных противоастматических препаратов прямо из баллончика подразумевает четкую синхронизацию вдоха и нажатия на донышко ингалятора, а также возможность сделать полноценный глубокий вдох. Ведь ингаляционные противоастматические препараты – это местные препараты, и в этом их огромное преимущество. Но до места действия препарат необходимо доставить. Между тем, далеко не все пациенты могут синхронизировать вдох и нажатие на донышко ингалятора. Кроме того, начиная со средне-тяжелой степени бронхиальной астмы, пациентам становится трудно сделать полноценный вдох. Все это ведет к потере ингаляционного противоастматического средства на пути доставки и, соответственно, к снижению эффекта.
Спейсер позволяет нивелировать эти сложности. Он экономит дорогостоящие препараты и ускоряет эффект от лечения.
А если говорить о детях, то без спейсера ингаляционная терапия была бы просто невозможна.
Как снять астматический приступ?
Для купирования приступа астмы используются бронхорасширяющие ингаляционные препараты короткого действия: вентолин, сальбутамол, беротек, астмопент. Весьма уместно использование этих препаратов через спейсер.
Основная ошибка в этом случае, это использовать для купирования астматического приступа препараты базового лечения (фликсотид, пульмикорт, беклазон, тайлед, серевент). Эти препараты направлены на предупреждение, недопущение астматических проявлений и не годятся для снятия развившегося приступа.
Астматический приступ необходимо снять быстро. Если короткодействующие бронхорасширители не дали эффекты, Вы можете повторить ингаляцию еще раз, не более. Далее нужно следовать рекомендациям лечащего врача, рассчитанным на некупирующийся приступ или вызвать «скорую помощь». Напомню лишь, что если дело дошло до астматического приступа, некупирующегося тем более, Вы что-то делаете не так. Ваша астма выходит из-под контроля. Обязательно обсудите это с лечащим врачом.
Как не допустить ухудшения в течении астмы?
Базовая противоастматическая терапия как раз и направлена на это. Мы с Вами уже обсуждали, что если дозы базовых препаратов подобраны правильно, астма себя никак не проявляет. Более того, Вы планово (в соответствии с рекомендациями лечащего врача) снижаете дозы базовых препаратов под контролем пикфлоуметрии. Помните, что дозы должны снижаться, а пикфлоуметрия оставаться на прежнем уровне. Если при снижении дозировок противоастматических препаратов снижаются и показатели пикфлоуметрии, значит, Вы торопитесь со снижением доз. Дальнейшее снижение доз без учета показателей пикфлоуметрии приведет к непременному ухудшению самочувствия. Чтобы этого не произошло, нужно своевременно отступить на предшествующую ступеньку в Вашем лечении (при первых указаниях пикфлоуметра), добиться стабилизации положения (по пикфлоуметрии) и вновь двинуться вперед по пути снижения дозировок.
Следует заметить, что у пациентов с инфекционно-зависимой бронхиальной астмой к ухудшению приводит любая инфекция (ОРЗ, обострения герпетической инфекции, рецидивирующего фурункулеза, аднексита). Поэтому в нашей клинике наряду с базовой противоастматичекой терапией, таким пациентам обязательно подбирается индивидуальное иммунологическое лечение, направленное на недопущение инфекционного процесса. Поэтому при первых признаках простуды, инфекции таким пациентам необходимо сразу начать экстренные мероприятия, рекомендованные лечащим врачом на такой случай. Это позволит не только быстро справиться с инфекцией, но и не допустить ухудшения в течении астмы.
Аллергический ринит и астма.
Аллергический ринит расценивается как серьезное хроническое заболевание дыхательных путей в связи с:
- распространенностью;
- влиянием на качество жизни;
- влиянием на учебу в школе и профессиональную деятельность;
- экономическими затратами;
- влиянием на развитие астмы;
- наличием взаимосвязи с синуситом и другими сопутствующими заболеваниями (например, с конъюнктивитом).
С точки зрения эффективности и безопасности, необходима комбинированная стратегия лечения заболеваний верхних и нижних дыхательных путей.
Аллергическое воспаление не ограничивается только носовыми путями. Ринит часто сочетается с другими аллергическими заболеваниями и, прежде всего, с астмой.
Слизистые оболочки полости носа и бронхов имеют много сходных черт. Эпидемиологические исследования свидетельствуют о том, что астма и ринит часто сочетаются друг с другом:
- большинство больных астмой страдают ринитом;
- многие больные ринитом страдают астмой;
- аллергический ринит часто сочетается с астмой и является фактором риска ее развития;
- у многих больных аллергическим ринитом наблюдается повышение неспецифической реактивности бронхов.
Исследования демонстрируют тесную связь между ринитом и астмой. Несмотря на наличие значительных различий между этими заболеваниями, развивающееся воспаление поражает как верхние, так и нижние отделы дыхательных путей; воспалительный ответ может поддерживаться и усиливаться взаимосвязанными механизмами.
Аллергические заболевания могут быть системными. Провокация бронхов вызывает воспаление слизистой оболочки носа, а провокация носа ведет к воспалению бронхов.
Профилактика или раннее лечение аллергического ринита может предупредить развитие астмы или ее прогрессирование
1 группа. Используется, в основном, для снятия астматического приступа. Это уже известные Вам бронхорасширители в ингаляционной форме (беротек, беродуал, вентолин, сальбутамол, астмопент и еще некоторые редко используемые) и таблетированной (или капсулированной) форме (эуфиллин, теофедрин, теопек, теотард).
Вы уже знаете, что вынужденная потребность в этих препаратах означает неадекватность базовой противоастматической терапии, а передозировка ингаляционных бронхорасширителей может привести к тому, что бронхи перестанут на них отвечать. В такой ситуации пациент может умереть с зажатым в зубах беротеком. А я еще раз напоминаю, что правильно лечащийся пациент с астмой живет долго и счастливо, а умирает (поскольку люди все же смертны) от причин, не имеющих никакого отношения к астме. Частое употребление препаратов группы эуфиллина ведет к неблагоприятному действию на сердечную мышцу.
2 группа. Используется для базового лечения бронхиальной астмы. Именно эти препараты подавляют воспалительный процесс в бронхах и, тем самым, предотвращают готовность к бронхоспазму (астматическому приступу) т.е. берут астму под контроль. Сюда относят:
1) Стероидные противовоспалительные ингаляторы и турбухалеры (фликсотид, пульмикорд, беклазон, бекотид)
2) Бронхорасширяющие ингаляционные препараты длительного действия с собственным противовоспалительным эффектом (серевент, оксис)
3) Комбинированные препараты, включающие в себя 1) и 2) (серетид, симбикорт)
4) Нестероидные противовоспалительные ингаляционные препараты (тайлед, интал)
5) Антилейкотриеновые препараты (сингуляр)
Правильно подобранная комбинация из этих препаратов остановит астму, возьмет ее под контроль. А если к этому добавить иммунологическое лечение, мы повернем астму вспять.
Часто пациенты боятся ингаляционных препаратов, рассматривая их как непреложный атрибут тяжелой астмы. А ведь лекарство в ингаляционной форме – это препарат местного действия (как мазь для кожи, так ингалятор – для слизистой бронха). И это здорово, когда можно обойтись местными препаратами (ведь Вы не боитесь мазей). К тому же никто не собирается оставлять Вас на этих ингаляторах надолго.
Заметьте, мы нигде не упоминаем о системных (принимаемых внутрь) гормональных препаратах. Их нет в нашем лечении. Более того, даже если Вы получаете эти препараты много лет, первое, что мы постараемся сделать, это увести Вас от них.
Характерная ошибка:
2 группа препаратов не предназначена для снятия астматического приступа (бронхоспазма). Для этого нужны препараты из 1-ой группы, а при некупируемом ингаляционными препаратами астматическом приступе требуется системные стероидные гормоны в таблетках или инъекциях. Но если дело дошло до этого, Вы точно не правы.
Пикфлоуметр и астма.
Зачем нужна пикфлоуметрия?
 Пикфлоуметр – индивидуальный прибор для самоконтроля при бронхиальной астме. Позволяет контролировать правильность лечения, снижает потребность в частых консультациях врача, предупреждает пациента об ухудшении состояния раньше, чем он это почувствует, и необходимости скорректировать лечение. Соответственно, пикфлоуметр должен иметь каждый пациент с бронхиальной астмой.
Пикфлоуметр – индивидуальный прибор для самоконтроля при бронхиальной астме. Позволяет контролировать правильность лечения, снижает потребность в частых консультациях врача, предупреждает пациента об ухудшении состояния раньше, чем он это почувствует, и необходимости скорректировать лечение. Соответственно, пикфлоуметр должен иметь каждый пациент с бронхиальной астмой.Ваш пикфлоуметр измеряет максимальную скорость выдоха (пиковая скорость выдоха ПСВ). Каждое утро, перед приемом лекарств, выдохните три раза в пикфлоуметр и запишите лучший показатель в дневник. Повторите это вечером.
Если колебания в показаниях пикофлоуметрии составляют не более 15%, значит, Ваша астма под контролем и можно обсудить с лечащим врачом снижение доз ингаляционных препаратов (под контролем пикфлоуметрии).
Если пикфлоуметрия ухудшается, следует прибегнуть к рекомендациям врача, рассчитанным на этот случай.
Спейсер и астма.
Спейсер – индивидуальный прибор, облегчающий ингаляционную терапию при бронхиальной астме.
Использование ингаляционных противоастматических препаратов прямо из баллончика подразумевает четкую синхронизацию вдоха и нажатия на донышко ингалятора, а также возможность сделать полноценный глубокий вдох. Ведь ингаляционные противоастматические препараты – это местные препараты, и в этом их огромное преимущество. Но до места действия препарат необходимо доставить. Между тем, далеко не все пациенты могут синхронизировать вдох и нажатие на донышко ингалятора. Кроме того, начиная со средне-тяжелой степени бронхиальной астмы, пациентам становится трудно сделать полноценный вдох. Все это ведет к потере ингаляционного противоастматического средства на пути доставки и, соответственно, к снижению эффекта.
Спейсер позволяет нивелировать эти сложности. Он экономит дорогостоящие препараты и ускоряет эффект от лечения.
А если говорить о детях, то без спейсера ингаляционная терапия была бы просто невозможна.
Как снять астматический приступ?
Для купирования приступа астмы используются бронхорасширяющие ингаляционные препараты короткого действия: вентолин, сальбутамол, беротек, астмопент. Весьма уместно использование этих препаратов через спейсер.
Основная ошибка в этом случае, это использовать для купирования астматического приступа препараты базового лечения (фликсотид, пульмикорт, беклазон, тайлед, серевент). Эти препараты направлены на предупреждение, недопущение астматических проявлений и не годятся для снятия развившегося приступа.
Астматический приступ необходимо снять быстро. Если короткодействующие бронхорасширители не дали эффекты, Вы можете повторить ингаляцию еще раз, не более. Далее нужно следовать рекомендациям лечащего врача, рассчитанным на некупирующийся приступ или вызвать «скорую помощь». Напомню лишь, что если дело дошло до астматического приступа, некупирующегося тем более, Вы что-то делаете не так. Ваша астма выходит из-под контроля. Обязательно обсудите это с лечащим врачом.
Как не допустить ухудшения в течении астмы?
Базовая противоастматическая терапия как раз и направлена на это. Мы с Вами уже обсуждали, что если дозы базовых препаратов подобраны правильно, астма себя никак не проявляет. Более того, Вы планово (в соответствии с рекомендациями лечащего врача) снижаете дозы базовых препаратов под контролем пикфлоуметрии. Помните, что дозы должны снижаться, а пикфлоуметрия оставаться на прежнем уровне. Если при снижении дозировок противоастматических препаратов снижаются и показатели пикфлоуметрии, значит, Вы торопитесь со снижением доз. Дальнейшее снижение доз без учета показателей пикфлоуметрии приведет к непременному ухудшению самочувствия. Чтобы этого не произошло, нужно своевременно отступить на предшествующую ступеньку в Вашем лечении (при первых указаниях пикфлоуметра), добиться стабилизации положения (по пикфлоуметрии) и вновь двинуться вперед по пути снижения дозировок.
Следует заметить, что у пациентов с инфекционно-зависимой бронхиальной астмой к ухудшению приводит любая инфекция (ОРЗ, обострения герпетической инфекции, рецидивирующего фурункулеза, аднексита). Поэтому в нашей клинике наряду с базовой противоастматичекой терапией, таким пациентам обязательно подбирается индивидуальное иммунологическое лечение, направленное на недопущение инфекционного процесса. Поэтому при первых признаках простуды, инфекции таким пациентам необходимо сразу начать экстренные мероприятия, рекомендованные лечащим врачом на такой случай. Это позволит не только быстро справиться с инфекцией, но и не допустить ухудшения в течении астмы.
Аллергический ринит и астма.
Аллергический ринит расценивается как серьезное хроническое заболевание дыхательных путей в связи с:
- распространенностью;
- влиянием на качество жизни;
- влиянием на учебу в школе и профессиональную деятельность;
- экономическими затратами;
- влиянием на развитие астмы;
- наличием взаимосвязи с синуситом и другими сопутствующими заболеваниями (например, с конъюнктивитом).
С точки зрения эффективности и безопасности, необходима комбинированная стратегия лечения заболеваний верхних и нижних дыхательных путей.
Аллергическое воспаление не ограничивается только носовыми путями. Ринит часто сочетается с другими аллергическими заболеваниями и, прежде всего, с астмой.
Слизистые оболочки полости носа и бронхов имеют много сходных черт. Эпидемиологические исследования свидетельствуют о том, что астма и ринит часто сочетаются друг с другом:
- большинство больных астмой страдают ринитом;
- многие больные ринитом страдают астмой;
- аллергический ринит часто сочетается с астмой и является фактором риска ее развития;
- у многих больных аллергическим ринитом наблюдается повышение неспецифической реактивности бронхов.
Исследования демонстрируют тесную связь между ринитом и астмой. Несмотря на наличие значительных различий между этими заболеваниями, развивающееся воспаление поражает как верхние, так и нижние отделы дыхательных путей; воспалительный ответ может поддерживаться и усиливаться взаимосвязанными механизмами.
Аллергические заболевания могут быть системными. Провокация бронхов вызывает воспаление слизистой оболочки носа, а провокация носа ведет к воспалению бронхов.
Профилактика или раннее лечение аллергического ринита может предупредить развитие астмы или ее прогрессирование
НАШИ ССЫЛКИ
ТЕХНИКА
проведения диафрагмального дыхания
Проводиться в положении сидя, плечи расправлены, спина прямая или лежа на коврике, колени согнуты.
1 правая рука лежит на животе контролируя движения брюшной стенке, левая на груди. Дыхание осуществляется только животом.
2 Медленный вдох через нос, живот поднимается, надувается «как мячик».После вдоха следует небольшая пауза и затем медленный вдох через слегка сжатые губы. При этом живот сдувается.
Выполнять упражнения не менее 2 раз в день по 7-10 минут ( одно перед сном).
проведения диафрагмального дыхания
Проводиться в положении сидя, плечи расправлены, спина прямая или лежа на коврике, колени согнуты.
1 правая рука лежит на животе контролируя движения брюшной стенке, левая на груди. Дыхание осуществляется только животом.
2 Медленный вдох через нос, живот поднимается, надувается «как мячик».После вдоха следует небольшая пауза и затем медленный вдох через слегка сжатые губы. При этом живот сдувается.
Выполнять упражнения не менее 2 раз в день по 7-10 минут ( одно перед сном).
Комплекс упражнений на напряжения и расслабления
Длительность 5-7 минут 2 раза в день.
Цель научить умению расслабляться сохранять спокойствие во время приступа астмы.
Выполняется сидя на стуле или лежа на полу
1 Руки лежат на коленях или располагаются вдоль тела
2 Закрыть глаза и опустить подбородок на грудь.
3 Поочередно напрягают мышцы шеи, лица, плеч, предплечья.
4 Каждый раз после напряжения следует полное расслабление, которое сопровождается воображением пребывания в наиболее красивом и приятном месте.
Длительность 5-7 минут 2 раза в день.
Цель научить умению расслабляться сохранять спокойствие во время приступа астмы.
Выполняется сидя на стуле или лежа на полу
1 Руки лежат на коленях или располагаются вдоль тела
2 Закрыть глаза и опустить подбородок на грудь.
3 Поочередно напрягают мышцы шеи, лица, плеч, предплечья.
4 Каждый раз после напряжения следует полное расслабление, которое сопровождается воображением пребывания в наиболее красивом и приятном месте.
Сигналы к тому, что пора обратиться за медицинской помощью
1 Хрипы учащаются, несмотря на то что принято лекарство
2 Дыхание учащается, несмотря на то что лекарство должно было подействовать
3 Признаки тяжелого дыхания: грудь, шея, вытянуты, напряженное дыхание
4 Трудно ходить, говорить
5 Ребенок прекращает играть
6 Губы и ногти синие ( если этот признак срочно!!! врача)
7 Снижена пиковая скорость выдоха ниже 60 %
1 Хрипы учащаются, несмотря на то что принято лекарство
2 Дыхание учащается, несмотря на то что лекарство должно было подействовать
3 Признаки тяжелого дыхания: грудь, шея, вытянуты, напряженное дыхание
4 Трудно ходить, говорить
5 Ребенок прекращает играть
6 Губы и ногти синие ( если этот признак срочно!!! врача)
7 Снижена пиковая скорость выдоха ниже 60 %
 Несколько шагов , которые следует предпринять в случае приступа бронхиальной астмы
Несколько шагов , которые следует предпринять в случае приступа бронхиальной астмыОпределить , что вызывает затрудненное дыхание
Улица- пыльца растений, табачный дым
При беге – физическая нагрузка
В доме – домашняя пыль
Эмоции- огорчения, смех, бурные игры
Если приступ начинается сразу после еды
Пищевые продукты- орехи, рыба, шоколад
Что нужно сделать?
• Устранить причину
• уйти из этого места
• прекратить физические нагрузки
• попытаться успокоиться расслабиться, сделать дыхательные упражнения (см приложение №1)
• Во время приступа необходимо принять удобную позу и расслабиться. Дыхание должно быть редким и равномерным
• Сделать 1-2 ингаляции
• Пить воду маленькими глотками
• Ребенок должен сохранять спокойствие
• Подождать, чтобы лекарство подействовало
• Постараться думать о другом
• Если в течении 15-20 минут самочувствие не улучшилось и симптомы нарастают вызовите врача
• Объясни врачу свои симптомы и какое лекарство ты принял
О бронхиальной астме подробно
Что такое бронхиальная астма?
Бронхиальная астма – хроническое воспалительное заболевание бронхов, основным проявлением которого являются приступы удушья, вызванные обратимым сужением просвета бронхов, т.е. после приступа бронхиальной астмы бронхи снова расширяются. Хроническое воспаление бронхов у больных бронхиальной астмой носит аллергический характер.
Чем опасна бронхиальная астма?
Приступы иногда протекают очень тяжело, развивается так называемый астматический статус. Во время статуса у больного отмечается тяжелое удушье. Из-за глубокого кислородного голодания страдают все органы, в том числе головной мозг. Ситуацию провоцируют не только соответствующие стимулы, интенсивное воздействие аллергена или активизация микробной флоры внутри бронхиального дерева, но и передозировка бронхорасширяющих лекарств. При часто повторяющихся астматических приступах или астматическом статусе самостоятельное исчезновение всех симптомов болезни маловероятно, и лечение должно начаться незамедлительно – необходимо быстро обратиться за медицинской помощью.
Еще одним осложнением бронхиальной астмы (обычно тяжелого приступа) является спонтанный пневмоторакс – проникновение воздуха через разрыв в легком в плевральную полость. Это приводит к частичному или полному спадению легкого на стороне поражения. Данное состояние заявляет о себе резким усилением одышки, а иногда и болью в грудной клетке.
Какова частота бронхиальной астмой?
Бронхиальная астма - одно из самых частых хронических заболеваний легких. Общее число больных астмой в нашей стране приближается к 7 млн. человек, из числа которых около 1 млн. имеют тяжелые формы болезни, часто приводящие к инвалидизации и возможным летальным исходам.
Частота распространенности бронхиальной астмы среди населения земного шара неодинакова и колеблется от 4 до 25%. Даже внутри одной страны показатели заболеваемости колеблются в широких пределах.
В чем причины развития бронхиальной астмы?
Причины появления указанных изменений в бронхиальном дереве до конца не известны. В происхождении заболевания определенную роль играет наследственность, воздействие аллергенов (например, пыльцы растений во время их цветения, перхоти животных и т.п.), раздражающих газообразных веществ и паров, а также вирусов и бактерий, которые могут способствовать развитию приступа удушья. У некоторых лиц приступ бронхиальной астмы вызывают лекарства (чаще всего ацетилсалициловая кислота) и даже интенсивная физическая нагрузка.
Как протекает приступ бронхиальной астмы?
Типичный приступ бронхиальной астмы заключается в быстром возникновении затрудненного дыхания, при котором сильно затруднен выдох, или по-другому это называется удушье, могут быть, слышны свистящие хрипы. Приступ может сопровождаться чувством испуга, потливостью, слабостью. Очень плохо сказывается на состоянии больного в этот момент «дыхательная паника»: попытки человека дышать, как можно интенсивнее еще больше затрудняют прохождение воздуха по бронхам.
Частым проявлением бронхиальной астмы выступает кашель. Во время приступа кашель мучительный, без- или с малым количеством вязкой мокроты. После приступа иногда отходит большое количество мокроты.
Частота и выраженность приступов могут быть очень разными даже у одного и того же человека в зависимости от адекватности терапии, времени года, физической нагрузки, воздействия провоцирующих факторов.
Как устанавливают диагноз бронхиальной астмы?
Диагноз устанавливают на основании описания типичных проявлений бронхиальной астмы. Диагностическое значение имеет и быстрый эффект (уменьшение затрудненного дыхания) после ингаляции бронхорасширяющего препарата. Важно выяснение наследственной предрасположенности, провоцирующих приступы факторов. Полноценное обследование больного, особенно при первичном обращении, включает общие клинические анализы (в том числе мокроты), рентгенографию грудной клетки, определение возможных аллергенов (для этого может понадобиться консультация аллерголога или иммунолога), проведение суточной пикфлоуметрии. Для измерения суточной пикфлоуметрии необходим индивидуальный прибор – пикфлоуметр. При помощи этого простого прибора больной измеряет пиковую или мгновенную скорость выдоха утром и вечером и записывает полученные результаты в специальный дневник или на листок бумаги. Данные измерения необходимо проводить не менее 1-2-х недель во время ремиссии болезни (вне обострения) и при ухудшении состояния здоровья. Метод пикфлоуметрии также важен для больного бронхиальной астмой, как измерение артериального давления для больного артериальной гипертонией. Человек может, имея прибор у себя дома, самостоятельно контролировать свое состояние и эффективность лечения по динамике пикового потока. Как пользоваться прибором, расскажет врач. Важно запомнить, что при развитии тяжелого приступа удушья проводить пикфлоуметрию не следует.
Из дополнительных методов следует упомянуть спирометрию, данное исследование помогает определить насколько вы хорошо дышите, т.е. насколько глубоко и быстро вы можете выдохнуть и вдохнуть.
Каковы принципы лечения бронхиальной астмы?
Лечение бронхиальной астмы имеет несколько аспектов. Главные среди них следующие:
В случае развития приступа удушья или перед предполагаемой физической нагрузкой – необходимы ингаляции из дозирующего баллончика быстродействующих бронхорасширяющих средств, назначаемых врачом (из группы β2-адреностимуляторов).
Помните, данными лекарствами нельзя злоупотреблять!
При ежедневной потребности в применении ингаляционных быстродействующих бронхорасширяющих средств или при увеличении суточной потребности в их применении, необходимо обратиться к врачу.
При пользовании ингалятора крайне важно делать ингаляцию правильно!
В настоящее время хорошо известно, что основа лечения бронхиальной астмы – это применение ингаляционных глюкокортикоидов. Данные вещества подавляют воспаления в бронхах, уменьшают частоту и выраженность приступов удушья. С учетом того, что глюкокортикоиды используются в виде ингаляций, только малая часть препарата попадает кровь, а следовательно, нежелательные лекарственные реакции встречаются редко.
Возможно применение (один-два раза в день) длительнодействующих препаратов, для предупреждения развитие приступов бронхиальной астмы.
Для аллергиков могут быть рекомендованы противоаллергические средства, а в случае известного аллергена возможна эффективная специфическая десенсибилизация – выработка нечувствительности к определенному аллергену.
Своевременное и правильное лечение инфекционных процессов (ОРВИ), протекающих с поражением дыхательных путей.
Одна из важных первоочередных мер во время приступа бронхиальной астмы – устранение «дыхательной паники». Ускоренное перемещение воздуха в измененных бронхах ведет к дополнительному уменьшению их просвета (часть бронхов спадается полностью). Больной должен понять, что чем медленнее он выдохнет, тем больше воздуха он сможет вдохнуть. Ему предлагают выдыхать через трубку небольшого диаметра или полусомкнутые губы – должно образоваться препятствие для прохождения воздуха. Добиться желаемого действия иногда не удается, так как человек испуган ощущением удушья. Выход из положения – предложить ему выдыхать с произнесением звука «т-т-т-т-т-т».
В случае развития тяжелого приступа бронхиальной астмы, который не снимают ингаляции быстродействующего бронхорасширяющего средства, необходимо не откладывая, обратиться за медицинской помощью. Такой приступ может перерасти в угрожающее жизни состояние – астматический статус.
Какие виды ингаляций используются при бронхиальной астме?
Дозирующие баллончики для ингаляций, в которых действующее вещество представлено в виде аэрозоля. Весьма нужным и эффективным следует признать применение спейсеров для осуществления ингаляции жидких препаратов из дозирующих баллончиков. Спейсер представляет собой пластмассовую насадку, являющуюся дополнительной емкостью между дыхательными путями больного и баллончиком. Он выгоден тем, что благодаря его применению больше лекарства попадает в бронхи и меньше оседает во рту, следовательно, при использовании спейсера не только повышается эффективность лечения, но и уменьшаются возможные нежелательные лекарственные реакции.
Для использования растворов используют небулайзеры (аппараты компрессорного типа, подающие струю воздуха и ультразвуковые ингаляторы), которые создают мельчайшие (меньше чем при использовании баллончиков) частички лекарств (в виде пара), благодаря чему лекарство доставляется в более мелкие бронхи.
Существуют порошкообразные средства для лечения бронхиальной, порошковые частички тоже очень маленькие и обеспечивают хорошую доставку лекарства до мелких бронхов.
В чем заключается профилактика?
Поскольку главным проявлением болезни является приступ бронхиальной астмы, все меры должны быть направлены на исключение воздействия на человека провоцирующих факторов.
Мероприятия для снижения воздействия аллергенов клещей домашней пыли.
непроницаемые покрытия на матрасы, подушки и одеяла.
постельные принадлежности стирать еженедельно в горячей воде (55-60С).
Удалить ковры и ковровые покрытия
Обрабатывайте ковры акарицидам и/или таниновой кислотой.
По возможности, заменить мебель с тканевой обивкой
Используйте жалюзи или занавески, легко стирающиеся в горячей воде
Мягкие игрушки стирайте в горячей воде или периодически замораживайте. Дети не должны спать с мягкими игрушками в кровати.
проводите мероприятия для уменьшения контакта с аллергенами домашних животных.
используйте воздухоочистители
Ограничение контакта с поллютантами вне помещений.
Избегать курения и прокуренных помещений;
Избегать контакта с пылью и другими раздражающими факторами, такими как спреи для волос, краска, сильные запахи или любой дым.
При тяжелой бронхиальной астме, протекающей с частыми приступами, иногда приходится поднимать вопрос о переходе на другую работу, и даже смене, временной или постоянной, места жительства (обычно при аллергии на производственные пыли и пары, пыльцу растений).
Лекарства определенных групп при бронхиальной астме использовать нельзя (сюда относятся ряд препаратов, применяемых по поводу заболеваний сердечно-сосудистой системы; часто противопоказан аспирин и другие похожие на него противовоспалительные средства).
Посещайте школу для больных бронхиальной астмой.
Что такое бронхиальная астма?
Бронхиальная астма – хроническое воспалительное заболевание бронхов, основным проявлением которого являются приступы удушья, вызванные обратимым сужением просвета бронхов, т.е. после приступа бронхиальной астмы бронхи снова расширяются. Хроническое воспаление бронхов у больных бронхиальной астмой носит аллергический характер.
Чем опасна бронхиальная астма?
Приступы иногда протекают очень тяжело, развивается так называемый астматический статус. Во время статуса у больного отмечается тяжелое удушье. Из-за глубокого кислородного голодания страдают все органы, в том числе головной мозг. Ситуацию провоцируют не только соответствующие стимулы, интенсивное воздействие аллергена или активизация микробной флоры внутри бронхиального дерева, но и передозировка бронхорасширяющих лекарств. При часто повторяющихся астматических приступах или астматическом статусе самостоятельное исчезновение всех симптомов болезни маловероятно, и лечение должно начаться незамедлительно – необходимо быстро обратиться за медицинской помощью.
Еще одним осложнением бронхиальной астмы (обычно тяжелого приступа) является спонтанный пневмоторакс – проникновение воздуха через разрыв в легком в плевральную полость. Это приводит к частичному или полному спадению легкого на стороне поражения. Данное состояние заявляет о себе резким усилением одышки, а иногда и болью в грудной клетке.
Какова частота бронхиальной астмой?
Бронхиальная астма - одно из самых частых хронических заболеваний легких. Общее число больных астмой в нашей стране приближается к 7 млн. человек, из числа которых около 1 млн. имеют тяжелые формы болезни, часто приводящие к инвалидизации и возможным летальным исходам.
Частота распространенности бронхиальной астмы среди населения земного шара неодинакова и колеблется от 4 до 25%. Даже внутри одной страны показатели заболеваемости колеблются в широких пределах.
В чем причины развития бронхиальной астмы?
Причины появления указанных изменений в бронхиальном дереве до конца не известны. В происхождении заболевания определенную роль играет наследственность, воздействие аллергенов (например, пыльцы растений во время их цветения, перхоти животных и т.п.), раздражающих газообразных веществ и паров, а также вирусов и бактерий, которые могут способствовать развитию приступа удушья. У некоторых лиц приступ бронхиальной астмы вызывают лекарства (чаще всего ацетилсалициловая кислота) и даже интенсивная физическая нагрузка.
Как протекает приступ бронхиальной астмы?
Типичный приступ бронхиальной астмы заключается в быстром возникновении затрудненного дыхания, при котором сильно затруднен выдох, или по-другому это называется удушье, могут быть, слышны свистящие хрипы. Приступ может сопровождаться чувством испуга, потливостью, слабостью. Очень плохо сказывается на состоянии больного в этот момент «дыхательная паника»: попытки человека дышать, как можно интенсивнее еще больше затрудняют прохождение воздуха по бронхам.
Частым проявлением бронхиальной астмы выступает кашель. Во время приступа кашель мучительный, без- или с малым количеством вязкой мокроты. После приступа иногда отходит большое количество мокроты.
Частота и выраженность приступов могут быть очень разными даже у одного и того же человека в зависимости от адекватности терапии, времени года, физической нагрузки, воздействия провоцирующих факторов.
Как устанавливают диагноз бронхиальной астмы?
Диагноз устанавливают на основании описания типичных проявлений бронхиальной астмы. Диагностическое значение имеет и быстрый эффект (уменьшение затрудненного дыхания) после ингаляции бронхорасширяющего препарата. Важно выяснение наследственной предрасположенности, провоцирующих приступы факторов. Полноценное обследование больного, особенно при первичном обращении, включает общие клинические анализы (в том числе мокроты), рентгенографию грудной клетки, определение возможных аллергенов (для этого может понадобиться консультация аллерголога или иммунолога), проведение суточной пикфлоуметрии. Для измерения суточной пикфлоуметрии необходим индивидуальный прибор – пикфлоуметр. При помощи этого простого прибора больной измеряет пиковую или мгновенную скорость выдоха утром и вечером и записывает полученные результаты в специальный дневник или на листок бумаги. Данные измерения необходимо проводить не менее 1-2-х недель во время ремиссии болезни (вне обострения) и при ухудшении состояния здоровья. Метод пикфлоуметрии также важен для больного бронхиальной астмой, как измерение артериального давления для больного артериальной гипертонией. Человек может, имея прибор у себя дома, самостоятельно контролировать свое состояние и эффективность лечения по динамике пикового потока. Как пользоваться прибором, расскажет врач. Важно запомнить, что при развитии тяжелого приступа удушья проводить пикфлоуметрию не следует.
Из дополнительных методов следует упомянуть спирометрию, данное исследование помогает определить насколько вы хорошо дышите, т.е. насколько глубоко и быстро вы можете выдохнуть и вдохнуть.
Каковы принципы лечения бронхиальной астмы?
Лечение бронхиальной астмы имеет несколько аспектов. Главные среди них следующие:
В случае развития приступа удушья или перед предполагаемой физической нагрузкой – необходимы ингаляции из дозирующего баллончика быстродействующих бронхорасширяющих средств, назначаемых врачом (из группы β2-адреностимуляторов).
Помните, данными лекарствами нельзя злоупотреблять!
При ежедневной потребности в применении ингаляционных быстродействующих бронхорасширяющих средств или при увеличении суточной потребности в их применении, необходимо обратиться к врачу.
При пользовании ингалятора крайне важно делать ингаляцию правильно!
В настоящее время хорошо известно, что основа лечения бронхиальной астмы – это применение ингаляционных глюкокортикоидов. Данные вещества подавляют воспаления в бронхах, уменьшают частоту и выраженность приступов удушья. С учетом того, что глюкокортикоиды используются в виде ингаляций, только малая часть препарата попадает кровь, а следовательно, нежелательные лекарственные реакции встречаются редко.
Возможно применение (один-два раза в день) длительнодействующих препаратов, для предупреждения развитие приступов бронхиальной астмы.
Для аллергиков могут быть рекомендованы противоаллергические средства, а в случае известного аллергена возможна эффективная специфическая десенсибилизация – выработка нечувствительности к определенному аллергену.
Своевременное и правильное лечение инфекционных процессов (ОРВИ), протекающих с поражением дыхательных путей.
Одна из важных первоочередных мер во время приступа бронхиальной астмы – устранение «дыхательной паники». Ускоренное перемещение воздуха в измененных бронхах ведет к дополнительному уменьшению их просвета (часть бронхов спадается полностью). Больной должен понять, что чем медленнее он выдохнет, тем больше воздуха он сможет вдохнуть. Ему предлагают выдыхать через трубку небольшого диаметра или полусомкнутые губы – должно образоваться препятствие для прохождения воздуха. Добиться желаемого действия иногда не удается, так как человек испуган ощущением удушья. Выход из положения – предложить ему выдыхать с произнесением звука «т-т-т-т-т-т».
В случае развития тяжелого приступа бронхиальной астмы, который не снимают ингаляции быстродействующего бронхорасширяющего средства, необходимо не откладывая, обратиться за медицинской помощью. Такой приступ может перерасти в угрожающее жизни состояние – астматический статус.
Какие виды ингаляций используются при бронхиальной астме?
Дозирующие баллончики для ингаляций, в которых действующее вещество представлено в виде аэрозоля. Весьма нужным и эффективным следует признать применение спейсеров для осуществления ингаляции жидких препаратов из дозирующих баллончиков. Спейсер представляет собой пластмассовую насадку, являющуюся дополнительной емкостью между дыхательными путями больного и баллончиком. Он выгоден тем, что благодаря его применению больше лекарства попадает в бронхи и меньше оседает во рту, следовательно, при использовании спейсера не только повышается эффективность лечения, но и уменьшаются возможные нежелательные лекарственные реакции.
Для использования растворов используют небулайзеры (аппараты компрессорного типа, подающие струю воздуха и ультразвуковые ингаляторы), которые создают мельчайшие (меньше чем при использовании баллончиков) частички лекарств (в виде пара), благодаря чему лекарство доставляется в более мелкие бронхи.
Существуют порошкообразные средства для лечения бронхиальной, порошковые частички тоже очень маленькие и обеспечивают хорошую доставку лекарства до мелких бронхов.
В чем заключается профилактика?
Поскольку главным проявлением болезни является приступ бронхиальной астмы, все меры должны быть направлены на исключение воздействия на человека провоцирующих факторов.
Мероприятия для снижения воздействия аллергенов клещей домашней пыли.
непроницаемые покрытия на матрасы, подушки и одеяла.
постельные принадлежности стирать еженедельно в горячей воде (55-60С).
Удалить ковры и ковровые покрытия
Обрабатывайте ковры акарицидам и/или таниновой кислотой.
По возможности, заменить мебель с тканевой обивкой
Используйте жалюзи или занавески, легко стирающиеся в горячей воде
Мягкие игрушки стирайте в горячей воде или периодически замораживайте. Дети не должны спать с мягкими игрушками в кровати.
проводите мероприятия для уменьшения контакта с аллергенами домашних животных.
используйте воздухоочистители
Ограничение контакта с поллютантами вне помещений.
Избегать курения и прокуренных помещений;
Избегать контакта с пылью и другими раздражающими факторами, такими как спреи для волос, краска, сильные запахи или любой дым.
При тяжелой бронхиальной астме, протекающей с частыми приступами, иногда приходится поднимать вопрос о переходе на другую работу, и даже смене, временной или постоянной, места жительства (обычно при аллергии на производственные пыли и пары, пыльцу растений).
Лекарства определенных групп при бронхиальной астме использовать нельзя (сюда относятся ряд препаратов, применяемых по поводу заболеваний сердечно-сосудистой системы; часто противопоказан аспирин и другие похожие на него противовоспалительные средства).
Посещайте школу для больных бронхиальной астмой.
ПАМЯТКА БОЛЬНОМУ БРОНХИАЛЬНОЙ АСТМОЙ
Чего мне следует избегать?
активного курения;
пассивного курения;
бета-блокаторов (в таблетках или глазных каплях);
аспирина и других нестероидных противовоспалительных препаратов, которые ранее вызывали нежелательные реакции;
профессиональных веществ (которым пациент был сенсибилизирован).
О чем мне следует задуматься и, по возможности, избегать, если это влияет на мою болезнь?
домашняя пыль
другие бытовые аллергены
неблагоприятные профессиональные факторы
пищевые аллергены, консерванты, красители и другие пищевые добавки
неблагоприятные окружающие факторы (воздушные поллютанты) вне- и внутри дома.
Что я получаю, если выполняю все рекомендации:
нормальную социальную активность;
адекватную физическую активность;
возможность занятия спортом.
Необходимо обсудить с врачом любой фактор, который ухудшает течение Вашего заболевания (например, менструации, алкоголь).
План действий больного.
Фамилия, имя_______________________________________________
Адрес:_____________________________________________________
Телефон:______________ Дата рождения:______________________
Врач:_________________ Телефон:____________________________
Больница:_____________ Скорая помощь:______________________
Если значения Вашей пиковой скорости выдоха ниже Ваших лучших значений, но выше_______________Вам следует:
1___________________________________________
2___________________________________________
3___________________________________________
и встретиться с Вашим врачом.
Основные препараты:_________________________
____________________________________________
_____________Наилучшие значения ПСВ:________л/мин
ЕСЛИ СИМПТОМЫ АСТМЫ ОСТАЮТСЯ, безотлагательно обратитесь за медицинской помощью.
ЕСЛИ У ВАС ТЯЖЕЛЫЙ ПРИСТУП
Эти признаки свидетельствуют о возможном тяжелом обострении:
Вы напуганы
у Вас были тяжелые приступы раньше
У Вас одышка в покое, или Вы только можете произнести отдельные слова
Ваша пиковая скорость выдоха стала меньше, чем ______ несмотря на прием больших доз препаратов.
Приступ астмы обычно развивается медленно, но может развиться неожиданно.
Вот признаки обострения астмы:
усиление кашля, тяжесть в грудной клетке, свистящее дыхание или затруднение дыхания, особенно ночью;
необходимо большее количество противоастматических медикаментов, чем обычно; или лекарства не помогают как обычно;
показатели пиковой скорости выдоха ниже Ваших лучших значений, несмотря на увеличение противоастматической терапии.
ЧТО ВЫ ДОЛЖНЫ СДЕЛАТЬ НЕМЕДЛЕННО
1_________________________________
2_________________________________
3_________________________________
Позвоните в "Скорую помощь". Скажите "Тяжелый приступ удушья". Сообщите свой адрес.
Чего мне следует избегать?
активного курения;
пассивного курения;
бета-блокаторов (в таблетках или глазных каплях);
аспирина и других нестероидных противовоспалительных препаратов, которые ранее вызывали нежелательные реакции;
профессиональных веществ (которым пациент был сенсибилизирован).
О чем мне следует задуматься и, по возможности, избегать, если это влияет на мою болезнь?
домашняя пыль
другие бытовые аллергены
неблагоприятные профессиональные факторы
пищевые аллергены, консерванты, красители и другие пищевые добавки
неблагоприятные окружающие факторы (воздушные поллютанты) вне- и внутри дома.
Что я получаю, если выполняю все рекомендации:
нормальную социальную активность;
адекватную физическую активность;
возможность занятия спортом.
Необходимо обсудить с врачом любой фактор, который ухудшает течение Вашего заболевания (например, менструации, алкоголь).
План действий больного.
Фамилия, имя_______________________________________________
Адрес:_____________________________________________________
Телефон:______________ Дата рождения:______________________
Врач:_________________ Телефон:____________________________
Больница:_____________ Скорая помощь:______________________
Если значения Вашей пиковой скорости выдоха ниже Ваших лучших значений, но выше_______________Вам следует:
1___________________________________________
2___________________________________________
3___________________________________________
и встретиться с Вашим врачом.
Основные препараты:_________________________
____________________________________________
_____________Наилучшие значения ПСВ:________л/мин
ЕСЛИ СИМПТОМЫ АСТМЫ ОСТАЮТСЯ, безотлагательно обратитесь за медицинской помощью.
ЕСЛИ У ВАС ТЯЖЕЛЫЙ ПРИСТУП
Эти признаки свидетельствуют о возможном тяжелом обострении:
Вы напуганы
у Вас были тяжелые приступы раньше
У Вас одышка в покое, или Вы только можете произнести отдельные слова
Ваша пиковая скорость выдоха стала меньше, чем ______ несмотря на прием больших доз препаратов.
Приступ астмы обычно развивается медленно, но может развиться неожиданно.
Вот признаки обострения астмы:
усиление кашля, тяжесть в грудной клетке, свистящее дыхание или затруднение дыхания, особенно ночью;
необходимо большее количество противоастматических медикаментов, чем обычно; или лекарства не помогают как обычно;
показатели пиковой скорости выдоха ниже Ваших лучших значений, несмотря на увеличение противоастматической терапии.
ЧТО ВЫ ДОЛЖНЫ СДЕЛАТЬ НЕМЕДЛЕННО
1_________________________________
2_________________________________
3_________________________________
Позвоните в "Скорую помощь". Скажите "Тяжелый приступ удушья". Сообщите свой адрес.









